こんにちは。作業療法士のトアルです。
今まで、私は整形外科を中心に担当していたのですが、
リハ部の方針の変更で今年の4月から脳外科も担当するようになりました。
ですが、脳外科の知識が足りない…。
「これは、やばいぞ」ってことで今猛勉強中です。
脳外の急性期はリスク管理がシビアです。
判断を誤れば、それこそ病態を増悪させる可能性もあります。
そのため、早期離床でのリスク管理の知識は絶対必要になります。
勉強を始める前は、分からなことばかりで、不安でしょうがなかったのですが、
理解できると段々と面白くなってきます。
点と点だった知識が線でつながってくることが実感できます。
今回の記事では、私が勉強したことを「アウトプット」して知識を定着させるのが目的です。
今後、急性期に勤めようと考えている方や新人さん、学生さんの一助にもなるとうれしいですね。
以前の記事で「脳梗塞の早期離床」について解説させていただきましたが、
今回の記事では「脳卒中の早期離床」の概要と「脳出血後の早期離床の基礎知識」(被殻出血)
について解説させて頂きます。
Contents
脳梗塞と脳出血の離床時のリスク

この2つで共通することは『血圧の管理』になります。
・脳梗塞は脳の血管が詰まり、脳細胞に血液が供給できず、脳細胞がダメージを受ける病態です。
・脳出血では脳の血管が破れて出血し、脳実質を圧迫して脳細胞がダメージを受ける病態です。
脳梗塞では血液を脳細胞に届けるため「血圧を高め」に維持し、逆に脳出血では出血を抑えるため
「血圧を低め」に維持します。
「脳卒中ガイドライン2015」によると、脳梗塞急性期の血圧管理は、できるだけ早期に
収縮期血圧220㎜Hg以上、拡張期血圧120㎜Hg以上の場合、降圧を考慮するとされています。
また、脳出血急性期の血圧管理は、できるだけ早期に収縮期血圧140mmHg未満に降下させ、
7日間維持することを推奨しても良いとされています。
(両方ともグレードC1とされています。)
脳卒中の患者さんを離床させる場合には、まずこの点を押さえておく必要があります。
脳梗塞の急性期での離床については以下の記事を参考にしてみて下さい。↓
今回は「脳出血後の早期離床の基礎知識」(被殻出血)について解説させて頂きます。
被殻出血とは?
被殻出血は脳出血の40%を占めます。脳出血の中で一番比率が高い疾患です。
被殻出血の原因血管はレンズ核線状体動脈で、大脳基底核と内包前脚に血液を供給しており、
被殻出血が生じると『片麻痺』『共同偏視』『失語』や『失行』などが生じます。
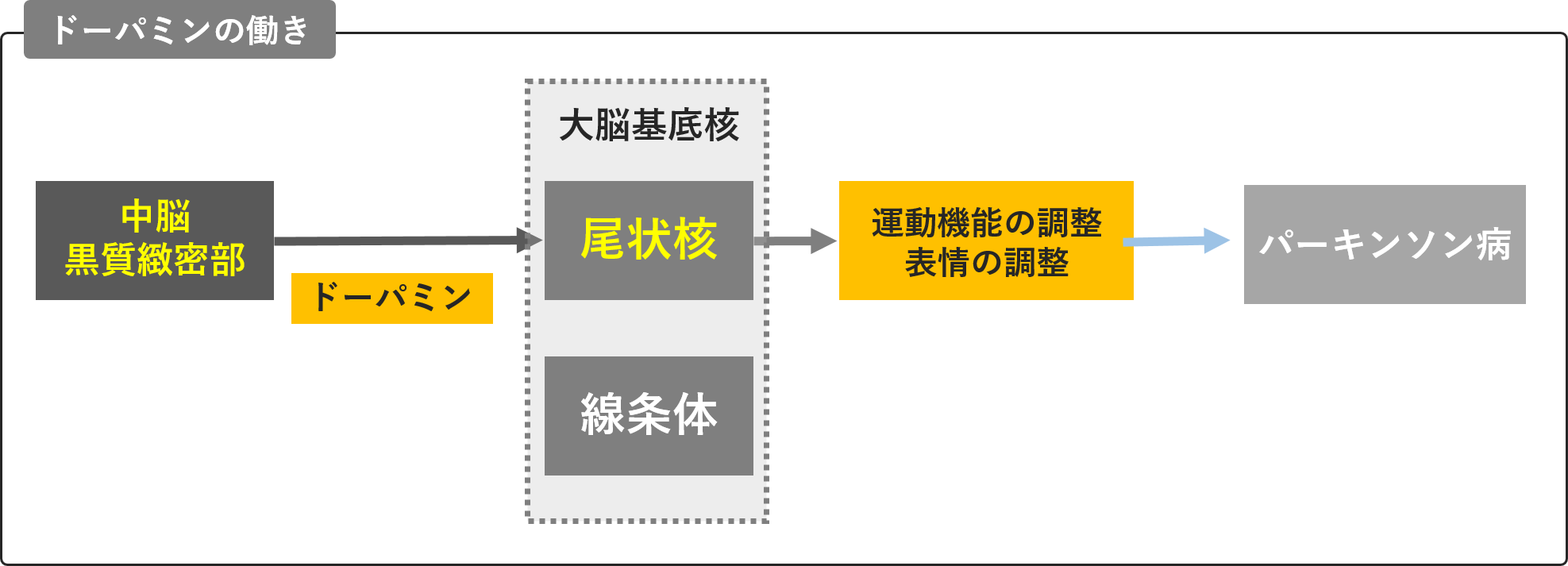
大脳基底核は「ブレーキ」をかける役割がある
大脳基底核は「尾状核」「被殻」「淡蒼球」の三つの総称です。
大脳基底核は、さらに二つに分けられます。
「尾状核」と「被殻」を合わせて『線状体』とよび、
「被殻」と「淡蒼球」を合わせて『レンズ核』と呼びます。
この『線状体』(尾状核+被殻)にはドーパミンを受け取る役割があります。
大脳基底核のブレーキの仕組み
ドーパミンは、中脳の黒質から分泌される神経伝達物質です。
このドーパミンを受け取るのが『線状体』(尾状核+被殻)で、ドーパミンを受け取った「線状体」は「淡蒼球」に指令を送ります。
「淡蒼球」には GABA 受容体が多く存在します。
このGABAには神経の興奮を鎮める働きがあり、「線条体」から受け取った興奮性の伝達を鎮めます。
つまり、GABA受容体をもつ「淡蒼球」は抑制やブレーキをかける役割があります。
では、なぜ運動にブレーキをかける必要があるのでしょうか?
動作が乱雑だと、エネルギーをロスしますし時間をとりますよね。スムーズに動かすということはエネルギーロスを減らし、時短して動きを効率化するという意味があります。
大脳基底核の指令・伝達は運動の「効率化」という目的を果たし、これがあることで人は運動を
スムーズに行えます。
運動の要素を細かく分けると、粗大に「動かす」というのは『錐体路』が担っており、
この「スムーズに」というメカニズムを担っているのが『錐体外路』になります。
臨床でよく見る「パーキンソン病」では、ドーパミンが不足するため、
「安静時振戦」や「運動開始困難」「仮面様顔貌」が出ますよね。
ドーパミンが足りないことで、大脳基底核の線条体がドーパミンを受けられないため、
「安静時振戦」や「運動開始困難」が出現し、または淡蒼球で運動を抑えすぎてしまい
「仮面様顔貌」が生じます。※1
現段階で分かっていることは、大脳皮質が大まかな運動を指令し、大脳基底核でドーパミンが作用し運動を調整する。この2つがそろって初めて目的にあった行動ができるということです。
※1:ドーパミンの量がどれくらい足りないと、どの症状が出るのかまではまだ分かっていないと思います。ドーパミンの作用が分子レベルであり、これを正確に測定するのは、現段階では難しいと私は考えています。
ドーパミンって何?
ここまで「ドーパミン」という単語が出てきましたが、ドーパミンとは何でしょうか?
ドーパミンは感情面でいえば「やる気」「快楽」に関わり、
身体的な面でいえば「行動・運動の調節」に関連した脳内の物質になります。
このドーパミンが不足すると「無欲」(やる気が起きない)や「ぎこちない動き」(運動の調節ができない)になります 。
ドーパミンは「運動」だけでなく「感情」にも作用するという事は、セラピストであれば
知っていた方がいいかもしれません。
脳外の急性期リハでの臨床でも「意欲低下」はよく見られます。これは本人の意志の問題というわけではなく、脳内の物質が少なくなり、こういう状態になっているんだという認識が必要です。
セラピスト側も「どうして訓練にのってくれないんだ!」というネガティブな感情的な反応を持たなくて済みますしね。
人に説明する時も「基底核部の障害で意欲が落ちているかも…」と説明できれば、納得してくれるのではないでしょうか?
被殻出血でなぜ片麻痺は生じるか?
前述したように被殻(大脳基底核)での障害は「スムーズな動き」ができなくなります。
ですが、単なる運動である「動かす」ということは可能なはずです。
単純に考えると、被殻のみの障害なら「スムーズな運動」ができないといった
症状のみが出るはずなんですね。
被殻は解剖学上、内包の内側に位置しています。
被殻での出血量が少なければ、片麻痺は生じないのですが、被殻での出血量が多い場合には、
内包後脚まで影響が及びます。
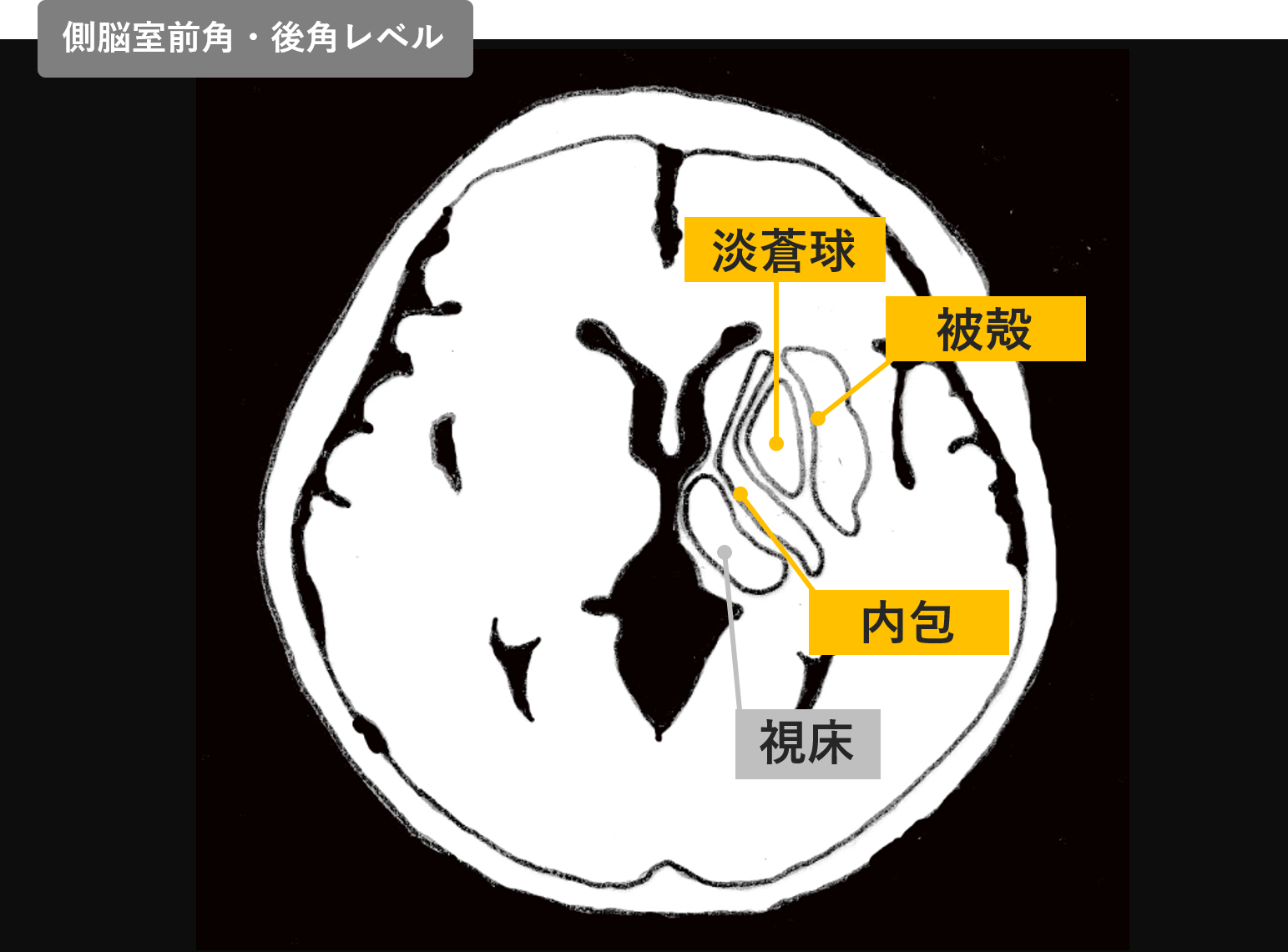
内包後脚には錐体路が通っているので、被殻での出血が多く内側の内包後脚にある
錐体路を圧迫してしまうと『運動麻痺』が生じることがあるのです。
被殻出血で起こる共同偏視のメカニズム
目の運動は前頭眼野(前頭葉第8野)で行われており『注視中枢』とも言われています。
前頭眼野(第8野)からの指令によって、右を向いたり、左を向いたりしています。
『共同偏視』を理解するためには、健常な人の目の動きのメカニズムを知る必要があります 。
少し難しそうですが、理屈を知れば簡単です。
基本的には「眼球の動きも対側の脳に支配される」と覚えておけばOKです。
側方注視のメカニズム
①まず左の前頭眼野から指令が出ます。その後、指令は対側の PPRFへ移動します。
➁PPRFからは、二手に分かれます。一つはPPRF※1と同側の外転神経へ、もう一つはPPRFとは反対側の MLF(内側縦束)へ移動します 。この MLFは反対側の眼球の動眼神経を刺激します。この結果、眼球は右に向きます。
もっと簡単に説明すると、左の脳は眼球を右へ向かせますし、右の脳は眼球を左へ向かせます。
眼球運動を指令するのもやはり反対側の脳なのです。
※1 paramedian pontine reticular formation:傍正中橋網様体
共同偏視のメカニズム
共同偏視のメカニズムをもう少し理解するために、具体例を上げてみます。
例えば、右の被殻で出血が生じたとしますね。
すると前頭眼野(第8野)からの眼球運動を指令する神経が遮断されます。
右の前頭眼野は眼球を左へ動かそうとしますが、右側の出血の影響で左へを動かそうとする
神経が遮断されます。
その結果、右へ向かそうとする左の前頭前野が優位となり眼球は右を向いてしまうのです。
まとめ
今回は「脳出血後の早期離床の基礎知識」(被殻出血)について解説させて頂きました。
被殻出血では、『運動麻痺』『共同偏視』が出現してきます。
漠然と「被殻出血では運動麻痺出るよね。」「共同偏視が出るよね。」ではなく、
解剖学やメカニズムを知ることが必要です。
患者さんの所に行く前に、画像を見るのが常ですが画像を理解できる事で、
患者さんの状態の予測ができると思います。
また、あまり考えたくないのですが、共同偏視が急に出現した場合など、
出血が悪化しているのかを判別することができます。
急性期ではリスク管理を考えて離床していきますが、フィジカルアセスメントをしっかり行っていないと、患者さんの状態を把握して安全に離床する事ができません。
これでは、お互いマイナスですよね。
その疾患で何が生じるのか、考えられる原因を全て予測しながら離床していくのが大事だと思いますよ。
この記事が皆さまのお役に立てれば幸いです。
















 『橈骨遠位端骨折』についてのまとめ記事とオススメ書籍
『橈骨遠位端骨折』についてのまとめ記事とオススメ書籍








